分娩について
当院はソフロロジー法による自然分娩を基本方針としております。希望の方には無痛分娩にも対応しております。無痛の麻酔は麻酔科の標榜医の資格を持つ産科麻酔科医師が担当いたします。分娩は、妊婦とそのご家族が主体となって迎えることが理想と考えます。皆様の希望により近い分娩ができるように、スタッフ一同協力してまいります。ご相談がございましたら、なんでもお伝え下さい。
妊婦の皆様が、安心して分娩が迎えられるように準備してまいります。
経膣分娩
ご家族の立ち会い出産が可能です。新しい家族となる赤ちゃんを、どなたと共にお迎えになるのか、ご家族でよく検討し、スタッフにご相談ください。分娩は医療行為です。立ち会い出産の場合は、ご家族方々にも決まりを守って頂き、安全に分娩が進むように心がけております。また分娩の進行状況や妊婦の方の体調によっては、人数や立ち会い出産に制限がある場合がございます。詳しくは立ち会い分娩規定をご覧ください。
無痛分娩
当院では、産婦人科専門医と麻酔科標榜医の資格を持つ医師が3名(院長と常勤医師)おります。
そのため、無痛分娩希望の方には24時間対応が可能で、時間や曜日の制限がありません。
無痛分娩は医師と助産師・看護師が情報を共有し一体となってサポートする事が重要です。
私たちは年に2回の医療安全講習会を通して、常に新しい情報の収集と技術の獲得に取り組んでおります。
硬膜外無痛分娩とは、
脊髄を包む硬膜周囲の硬膜外腔というスペースにカテーテルを挿入し、カテーテルから局所麻酔薬を注入します。硬膜外麻酔は、末梢神経のうち主に痛みを感じる感覚神経に麻酔効果を示します。局所麻酔薬の種類や濃度および量を調整することで、運動神経への麻酔効果を少なくすることができ、麻酔効果のバランスを保つことで、分娩に伴う疼痛を減らしつつ、いきみをかけることができます。硬膜外麻酔は帝王切開術の時にも行われる麻酔法であり、新生児への影響はありません。
無痛分娩のメリットは、
分娩時の痛みが緩和され母体の体力消耗が少なくなります。また、心疾患や妊娠高血圧症候群などの合併症があれば、分娩時の痛みが循環系に与える影響を硬膜外麻酔によって軽減し、母体に有益な効果をもたらすといわれております。合併症の無い症例であっても、精神的な緊張が強い場合や、骨産道・軟産道が狭い場合、無痛分娩によって痛みが緩和されることで精神や筋肉の緊張が解け、分娩がスムーズに進行することがあります。
硬膜外無痛分娩のデメリットとして、
局所麻酔薬により陣痛が弱くなったり、いきみがかけにくくなる場合があります。子宮収縮に伴う疼痛を感じる脊髄の感覚神経領域と、子宮収縮の運動神経領域が近いためで、分娩の進行が遅くなったり、回旋異常が起こる可能性が高くなります。正常分娩と比較して、吸引・鉗子分娩の頻度が高まりますが、帝王切開の頻度は変わりません。硬膜外無痛分娩のカテーテル挿入や、その後の局所麻酔薬の注入に伴う合併症として、血圧低下、感染、神経障害、頭痛、局所麻酔薬中毒、全脊髄くも膜下麻酔、硬膜外血腫、などがあります。
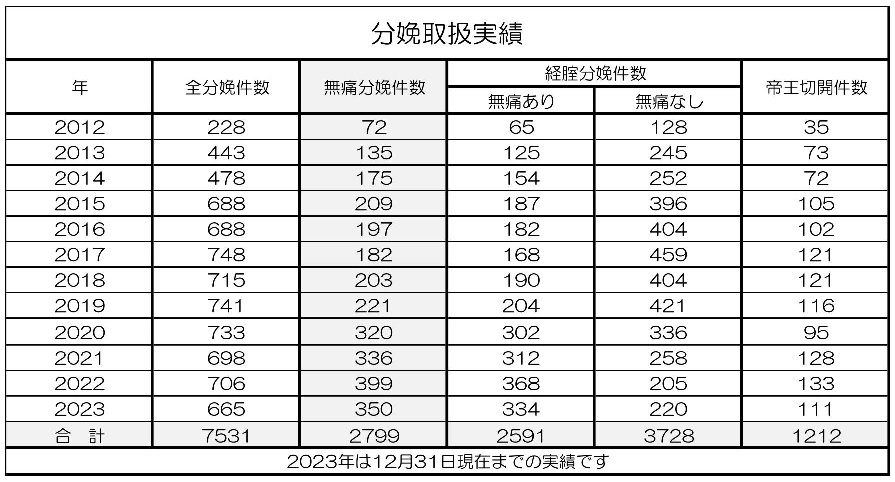
当クリニックにおける2023年までの分娩数は7,531件で、そのうち無痛分娩が2,799件です。
2018年3月29日に厚生労働省より、「無痛分娩の安全な提供体制の構築に関する提言」が発表されました。当院では提言の内容に沿って無痛分娩に関する情報の公開、無痛分娩マニュアルおよび無痛分娩看護マニュアルの作成、診療体制の見直しを行いました。
当院の無痛分娩マニュアルは「みらいウィメンズクリックの標準的無痛分娩管理法」をご覧ください。
無痛分娩看護マニュアルは、こちらからご覧いただけます。
分娩誘発・分娩促進
分娩誘発とは、自然の陣痛が来る前に子宮口の熟化と陣痛を促し、分娩へ導く方法です。分娩促進とは、自然の陣痛が弱く間隔が空いており分娩進行が停滞している場合に、有効陣痛へと促し、分娩へ導く方法です。妊娠37週以降に、胎児や母体の状態で医学的に必要と思われる場合、分娩誘発をお勧めする場合がございます。また、ご家庭の都合で計画出産を希望される場合は、直接院長にご相談ください。
帝王切開分娩
医師の判断のもと、母体や胎児が危険な状態にある場合や、前回帝王切開、骨盤位(逆子)、子宮筋腫や子宮奇形の手術後、などケースに応じて帝王切開分娩を行います。麻酔は持続硬膜外麻酔で行います。腹部の皮膚の切開はPfannenstiel横切開で行います。前回帝王切開の場合や、子宮筋腫などの手術後の場合は、以前の手術の創部を用いて手術を行います。
母子の健康と命を守るため、帝王切開は必要な時に確実に行われなければなりません。しかし一方では、帝王切開率の上昇と、それに伴う母児の健康が損なわれるリスクの上昇も問題になっています。
WHO(世界保健機構)は1985年以来、母児の予後の観点から、理想の帝王切開率を10-15%と提唱しています。WHOは、帝王切開率の増加を防止するため適応の見直しを図っており、2015年から症例毎の帝王切開術の比率をRobson(ロブソン)分類にあてはめることを推奨しています。
Robson分類とは、胎児数(単胎・多胎)、胎位(頭位・骨盤位・横位/斜位)、分娩時妊娠週数(正期産・37週未満)、経産回数(初産・経産)、自然陣痛発来の有・無、既往帝王切開術の有・無、の6項目を用いて10グループに分類する分娩分類方法で、グループ毎の帝王切開率の比較が可能です。
Robson分類の中で、Group 1と2はTSCN【term(正期産)・single(単胎)・cephalic(頭位)・nulliparous(初産婦)】といわれ、帝王切開率の上昇因子として重要といわれています。それは初産婦の帝王切開率が上がれば、次回の分娩も帝王切開になる可能性が非常に高くなるからです。当院の2012年から2022年までの、11年間のTSCNの帝王切開率は12.3%で、理想とされる10-15%の目標を達成しておりました。
さい帯血バンク
当院では民間さい帯血バンクの利用が可能です。
「さい帯血」は、お母さんと赤ちゃんをつないでいる、へその緒の中にある血液のことです。
さい帯血の中には、神経・筋肉・臓器・血液・骨・皮膚など、体のもとになる細胞が豊富に含まれています。
様々な能力をもつ細胞を多く含んでいることから、さい帯血は十分な治療法のない病気に対する新しい治療法(再生医療)として注目され、現在国内外で様々な研究が進められています。
さい帯血は出産時にしか取れない大変貴重な血液で、我が子の万が一の時に備えて保管することができます。